Hvilke faktorer påvirker bruken av ordningen med fritt behandlingsvalg?
Fritt behandlingsvalg (FBV) ble etablert 1. november 2015. Som del av ordningen ble det mulig for private tilbydere uten kjøpsavtale med regionalt helseforetak (RHF) å utføre tjenester finansiert av det offentlige. Formålene med ordningen er å øke pasientenes valgmuligheter, utnytte ledig kapasitet ved private sykehus samt å stimulere offentlige sykehus til bedre kapasitetsutnyttelse og effektiv drift. I denne artikkelen stiller vi spørsmålet om hvilke faktorer som påvirker sannsynligheten for at en pasient som trenger somatisk pasientbehandling skal benytte en FBV-leverandør. Vi finner at kvinner, personer under 40 år, samt personer med høyere utdanning har en høyere sannsynlighet for å benytte en FBV-leverandør. I tillegg finner vi at jo bedre tilgjengelighet, målt med avstand i kilometer til nærmeste FBV-institusjon, jo større sannsynlighet for at denne er valgt. En annen viktig faktor er fastlegens henvisningspraksis. Analysene viser at somatiske pasienter som tilhører lister der en relativt stor andel av pasientene mottok behandling på private sykehus i 2017, har betydelig høyere sannsynlighet for å benytte ordningen i 2018.
Hvilke faktorer påvirker bruken av ordningen med fritt behandlingsvalg?1,2
Innledning
Fritt behandlingsvalg (FBV) ble etablert 1. november 2015 (Helse- og omsorgsdepartementet, 2015). Som del av FBV ble det mulig for private tilbydere uten kjøpsavtale med regionalt helseforetak (RHF) å utføre tjenester finansiert av det offentlige gjennom godkjenningsordningen fritt behandlingsvalg, (HELFO, 2021). Dette innebar en utvidelse av pasientenes rett til fritt sykehusvalg som før FBV inkluderte pasientens lokalsykehus, et annet offentlig sykehus eller en privat leverandør med avtale (RHF) til nå også å inkludere en FBV-leverandør under godkjenningsordningen. Helseøkonomiforvaltningen HELFO er gitt rollen som godkjenningsmyndighet for FBV-ordningen. Formålene med ordningen er å øke pasientenes valgmuligheter, utnytte ledig kapasitet ved private sykehus samt å stimulere offentlige sykehus til bedre kapasitetsutnyttelse og effektiv drift. Når HELFO har godkjent et privat sykehus (som vi kaller FBV-institusjoner/leverandører i fortsettelsen) kan det yte spesifikke tjenester og i etterkant kreve refusjon fra staten gjennom priser fastsatt av Helsedirektoratet. Utgiftene til helsetjenester i FBV skal dekkes over bevilgningene til de regionale helseforetakene (Helse- og omsorgsdepartementet, 2019). I praksis er det pasientenes lokale helseforetak som belastes disse kostnadene gjennom inntektsmodellene som brukes internt i RHF-ene.
Bruken av FBV-ordningen er relativ lav, men økende. I 2020 ble i underkant av 18 000 pasienter behandlet i ordningen, en økning fra 8 500 pasienter i 2018 (Helsedirektoratet, 2021b). Flesteparten av pasientene fikk dagkirurgi og polikliniske utredning for somatiske tilstander (16 955 pasienter i 2022). Refusjonsutbetalingene knyttet til disse pasientene var på 75,6 millioner kr. Om lag 56 prosent av de totale refusjonsutbetalingene på 384 millioner kr. i 2020, var knyttet til de 563 pasientene som mottok døgnbehandling innenfor tverrfaglig rusmiddelbehandling (TSB). I gjennomsnitt hadde disse pasientene 184 oppholdsdøgn i 2020 (Helsedirektoratet, 2021b).
FBV-ordningen er omstridt. I tillegg til et ideologiske synspunkt basert på at private kommersielle aktører ikke skal profittere på helse på det offentliges regning, er de viktigste motargumentene mot ordningen at i) den egner seg best for avklarte tilstander, ii) ordningen er forholdsvis dyr, og iii) at det er relativt få som benytter seg av ordningen (Magnussen, 2014; Melhuus, 2016). Det siste argumentet betyr at FBV er lite egnet til å svare på utfordringer knyttet til privat helseforsikring og et todelt helsevesen. I tillegg er det argumentert for at ordningen vil forsterke ulikheten i helsesektoren, altså at personer med høyere sosioøkonomisk status vil bruke FBV-ordningen mest (Melhuus, 2016). Tilhengerne av ordningen argumenterer for at ordningen bidrar til økt mangfold, bedre offentlige tjenester gjennom økt konkurranse og en utjevning av forskjeller gjennom at de som ikke har tilgang til privat helseforsikring også sikres et helsetilbud i det private markedet. Per i dag foreslår Arbeiderpartiet og Senterpartiet å avvikle ordningen (Arbeiderpartiet, 2021; Senterpartiet, 2021), mens Høyre foreslår å utvide ordningen i sitt partiprogram (Høyre, 2021).
Innen tjenesteområdene somatikk og psykisk helsevern er de fleste pasientene som benytter seg av FBV bosatt i nedslagsfeltet til Helse Sør-Øst. For tjenesteområdet rusmiddelbehandlingen er det en overvekt av pasienter bosatt i nedslagsfeltet til Helse Vest og Helse Nord, når antall pasienter sees i forhold til befolkningsgrunnlaget. Befolkningen bosatt i nedslagsfeltet til Helse Midt-Norge benytter i svært liten grad FBV (Helsedirektoratet, 2019). En viktig årsak til den geografiske skjevdelingen i bruken av FBV er den den geografiske fordelingen av leverandører da de fleste FBV-leverandørene er lokalisert i Sør-Øst. Ser en på fordelingen mellom kjønnene er det en overvekt av kvinner som velger FBV innenfor tjenesteområdene psykisk helsevern, habilitering og somatikk, mens det er flest menn som bruker FBV-leverandørene innen TSB. Her er også skjevforedelingen mellom kjønnene betydelig i det om lag tre av fire pasienter er menn. For tjenesteområde samlet sett har kvinneandelen vært relativt stabilt på 51–52 prosent (Helsedirektoratet, 2021b). Om det er en sosioøkonomisk gradient, det vil si at bruken av FBV mellom pasienter med ulik sosioøkonomisk status, er ikke kjent. Vi har imidlertid tilgang til pasientenes sosioøkonomiske status, målt ved inntekt og utdanningsnivå, og kan derfor belyse denne problemstillingen.
I denne artikkelen stiller vi spørsmålet om hvilke faktorer som påvirker sannsynligheten for at en pasient skal benytte en FBV-leverandør. Fra den helseøkonomiske litteraturen3, vet vi at faktorer som tilgjengelighet målt som avstand til sykehus, ventetid, indikatorer på kvalitet, alder, sosioøkonomisk status, samt egenskaper hos henvisende lege er viktige faktorer som påvirker valg av behandlingssted. Vi ser derfor på faktorer som:
- Tilgjengelighet (av FBV-institusjoner)
- Ventetid (ved offentlige sykehus)
- Egenskaper ved pasienten (alder, sosioøkonomisk status)
- Fastlegens henvisningspraksis (listesammensetning, spesialist i allmennmedisin, avlønningsform)
Vi finner at kvinner, personer under 40 år, samt personer med høyere utdanning har høyere sannsynlighet for å benytte en FBV-leverandør. I tillegg finner vi at jo bedre tilgjengelighet, målt med avstand i kilometer til nærmeste FBV-institusjon, jo større sannsynlighet for at denne er valgt. Som forventet har fastlegens henvisningspraksis stor betydning. Analysene viser at pasienter som tilhører lister der en relativt stor andel av pasientene mottok behandling på private sykehus i 2017 har betydelig høyere sannsynlighet for å benytte ordningen i 2018. Denne sammenhengen er relativt sterk: Om prosentandelen som mottar behandling på private sykehus øker med 10 prosentpoeng gir dette en økning i sannsynligheten for å benytte en FBV-leverandør på 3 prosentpoeng (som tilsvarer en økning på omtrent 32 prosent).
Artikkelen er organisert på følgende måte. Først beskriver vi data og metode, deretter følger analyse og resultater. Til slutt oppsummerer vi hva vi har lært om faktorer som påvirker valg av behandlingssted.
Data
Nedenfor beskriver vi utvalget som benyttes i analysene og hvordan de ulike faktorene beskrevet ovenfor er operasjonalisert.
FBV-leverandørene blir refundert per behandling av HELFO, og pasienter som har mottatt tjenester innenfor ordningen er derfor registrert i KUHR (Kontroll og utbetaling av helserefusjoner)4. Ifølge våre data fra KUHR var det i 2018 totalt 7 958 pasienter som mottok somatiske helsetjenester5 i godkjenningsordningen i FBV. Som nevnt innledningsvis omfatter denne ordningen også helsetjenester innenfor rusmiddelbehandling, psykiatri og rehabilitering. Her er imidlertid antall pasienter mye lavere (totalt mottok 671 pasienter behandling i 2018) og vi har derfor valgt å konsentrere analysen til somatiske behandlinger.
Siden vi vil undersøke hva som påvirker sannsynligheten for at pasienter skal benytte FBV-institusjoner, trenger vi informasjon om andre pasienter (med samme behandlingsbehov), men som mottar behandlingen på andre sykehus. Denne informasjonen har vi fått fra Norsk Pasientregister (NPR). NPR inneholder detaljert informasjon om pasienter, behandlinger og sykehus, slik at vi blant annet kan beregne ventetider, hvilke konsultasjoner/behandlinger som inngår i samme behandlingsforløp, hvilken behandling pasienten mottar (Diagnose Relaterte Grupper, DRG6, og prosedyrekoder) for hvilken lidelse (hoved- og bidiagnoser), og hvor og når pasientene mottar behandlingen. Siden denne informasjonen ikke er tilgjengelig i KUHR, kan vi kun benytte data fra NPR i analysene. Et problem i så måte er at ikke alle FBV-leverandørene rapporter aktivitetsdata til NPR. Dette problemet er imidlertid blitt redusert over tid, og ifølge Helsedirektoratet (2019) er det, når man ser på antall pasienter, godt samsvar mellom innrapporterte data til KUHR og NPR i 2018. På grunn av dette har vi valgt å avgrense analysene til 2018 (som er det siste året vi har data for).
Variabler
Den avhengige variabelen i analysene er en dummyvariabel som er 1 om pasienten har benyttet FBV, 0 ellers.
Forklaringsvariablene er en rekke ulike egenskaper ved pasientene, fastlegene og spesialisthelsetjenestene som vi forventer vil påvirke sannsynligheten for at pasientene skal benytte ordningen.
For pasientene registrerer vi kjønn, alder (gruppert i 10 års intervaller), om pasienten er innvandrer, om pasienten bor alene, høyeste fullførte utdanning (grunnskole, videregående skole eller høyere utdanning) og total inntekt. Siden de yngste pasientene ikke vil ha fullført utdanning, ha egen inntekt eller bo alene, gjør vi separate analyser for pasienter som er 25 år eller eldre der vi inkluderer disse variablene.
Egenskaper ved fastlegene inkluderer kjønn, alder (yngre enn 33 år, 34–54 år, 55 år eller eldre), antall pasienter på listen, om legen har fastlønn og et mål for fastlegens henvisningspraksis. Som en indikasjon på henvisningspraksis har vi registrert hvor stor andel av pasientene til fastlegen som mottok (elektiv) behandling på henholdsvis offentlige sykehus, private avtalespesialister eller private sykehus i 2017. Dataene fra NPR gir ikke direkte informasjon om hvem som har henvist pasienten (det trenger ikke være fastlegen, men kan være andre primærleger eller leger i spesialisthelsetjenesten), og dette vil derfor bare være en indikator for henvisningspraksis. Et annet forbehold er at de private avtalespesialistene ikke registrerer DRG i innrapporteringen til NPR.7
For å beregne henvisningspraksis i 2017 har vi derfor valgt ut de 10 vanligste prosedyrene som FBV-leverandørene utfører. Dette er polikliniske opphold knyttet til hjerteutredning inkl. elektrokardiografi (EKG), gastroskopi, koloskopi, rektoskopi og dagkirurgiske behandling av lyskebrokk, karpaltunnelsyndrom, og omskjæring,8 og, for hver fastlege, registrert hvor stor andel av pasientene som behandles på offentlige sykehus, private sykehus og hos avtalespesialister. Pasientgrunnlaget kan dermed være noe ulikt det som utgjør analyseutvalget siden dette er selektert på bakgrunn av DRG og hoveddiagnose.
Tilbudet av spesialisthelsetjenester er beskrevet ved ventetid på nærmeste offentlige sykehus og avstand til nærmeste FBV-leverandør. Begge disse variablene måles med utgangspunkt i bostedskommunen (bydelen i Bergen og Oslo) til den enkelte pasient og må derfor ses på som egenskaper ved kommunen/bydelen. Det nærmeste offentlige sykehuset er beregnet, for hver kommune/bydel og for hver DRG, som det sykehuset hvor flest pasienter har mottatt behandling i 2018. Ventetid (antall dager fra sykehuset mottar henvisningen til første konsultasjon) er beregnet som gjennomsnittlig antall dager for hver kommune og hver DRG.
For å beregne tilgjengelighet av FBV for alle pasienter (også de som ikke benytter FBV) er tilgjengelighet målt som avstanden til nærmeste FBV-leverandør som tilbyr behandling i den DRG-en som pasienten venter på. Denne er beregnet som reiseveien (målt i km) fra postnummeret hvor kommuneadministrasjonen er lokalisert9 til postnummeret til den nærmeste FBV-leverandøren som har behandlet pasienter i den samme DRGen i 2018.
Ventetidene og nærmeste FBV-leverandør vil kunne variere for pasienter i den samme kommunen siden pasientene vil motta behandling innenfor ulike DRGer og hos ulike FBV-leverandører.
Utvalget
Utgangspunktet for analysene er pasienter som er registrert både i KUHR og NPR i 2018, totalt gjaldt dette 7725 pasienter. Siden tilbudet innenfor somatikk i all hovedsak er begrenset til Helse Sør-Øst, er det mange kommuner som ikke har noen FBV-pasienter. Det er åpenbart at tilgjengelighet, eller avstand til FBV-leverandører, påvirker sannsynligheten for at pasienter skal benytte tilbudet.
I Figur 1 ser vi på hvor langt de 7725 pasientene som benytter FBV reiser. Avstanden (i km reisevei) er målt fra kommunesenteret til den FBV-leverandøren pasienten faktisk benytter (som ikke trenger å være den nærmeste). For hver enkelt pasient vil derfor avstanden kunne avvike noe fra den reelle, men i gjennomsnitt (noen pasienter vil ha kortere reisevei, andre lengre) vil trolig tallene gi et godt bilde av reiseveien. I figuren utelater vi pasienter med mer enn 100 km reisevei. Dette gjelder bare 3,2 prosent av disse pasientene, noe som illustrerer at avstand til sykehuset har stor betydning for om pasienter benytter FBV. Figuren styrker dette ytterliggere, hoveddelen av pasientgruppen (nesten 91 prosent), har en reisevei som er kortere enn 50 km.10
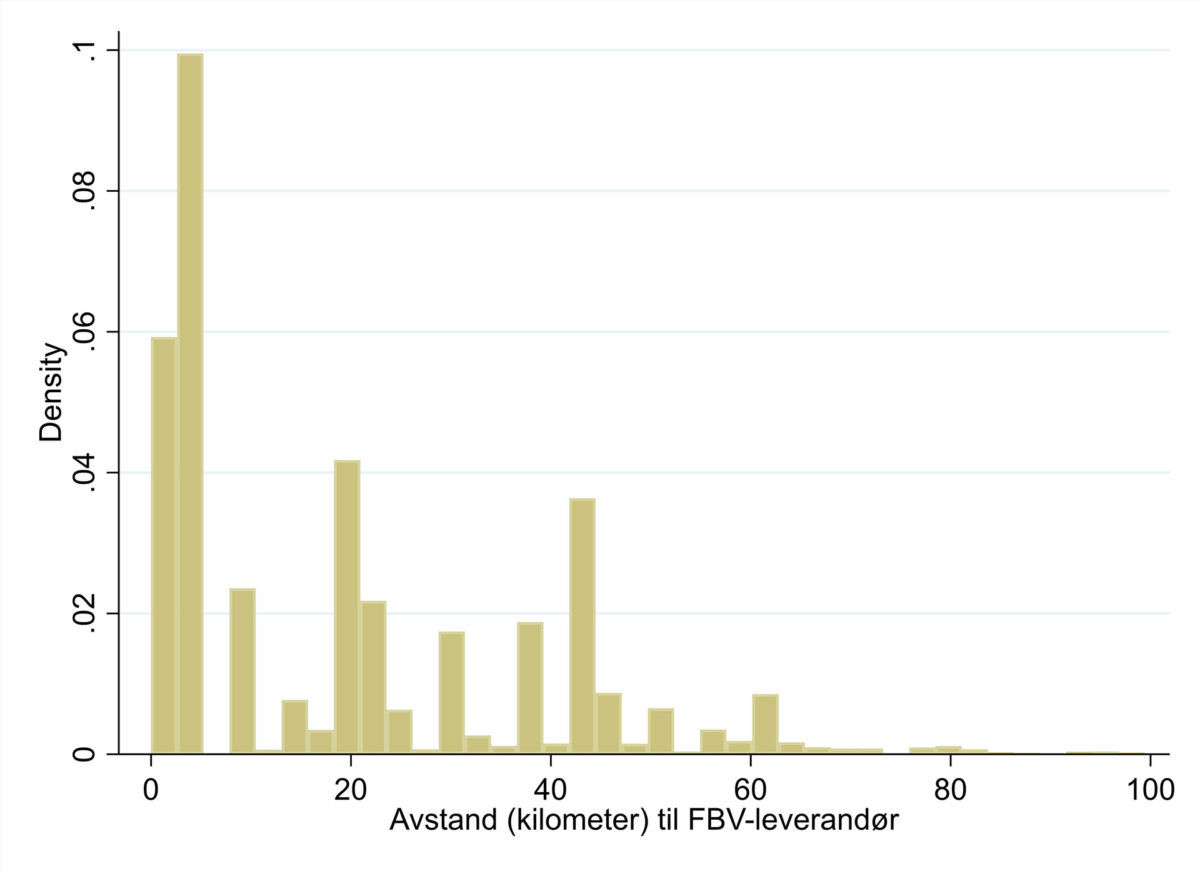
Selv om noen pasienter reiser relativt langt for å benytte FBV, er disse trolig ikke særlig representative for pasientpopulasjonen. Vi har derfor valgt å avgrense utvalget geografisk. Dette er gjort ved at vi bare inkluderer pasienter som er bosatt i kommuner der fem eller flere pasienter har benyttet FBV i 201811 og dette kriteriet medfører at vi står tilbake med 7485 FBV-pasienter
Siden FBV bare gjelder et begrenset antall behandlingstyper, gir det ikke mening å sammenligne disse pasientene med alle andre pasienter med somatiske lidelser, vi ønsker kun å inkludere pasienter som alternativt kunne behandles innenfor ordningen. Vi har valg å bruke en form for matching der vi finner pasienter som mottar elektiv behandling (poliklinisk eller dagbehandling), og som har samme hoveddiagnose og behandles innenfor samme DRG som de 7485 pasientene som har benyttet fritt behandlingsvalg. For noen kombinasjoner av hoveddiagnose og DRG førte denne framgangsmåten til at vi fikk et fåtall FBV-pasienter og svært mange pasienter som ikke benyttet fritt behandlingsvalg. På grunn av dette betinget vi på at kombinasjonen av DRG og hoveddiagnose minst skulle inneholde 25 FBV-pasienter, eller at FBV-pasientene minst skulle utgjøre 2,5 prosent av alle pasienter innenfor hver kombinasjon. Denne avgrensningen fører til at vi står tilbake med 5 776 FBV-pasienter og 56 770 andre pasienter fordelt på 15 ulike DRGer (se Tabell A1 i vedlegget for en oversikt).
Deskriptiv statistikk
Fra Tabell 1 ser vi at det færre menn enn kvinner som behandles innenfor ordningen. Videre er det færre i de yngste og eldste aldersgruppene, mens det er flere med innvandrerbakgrunn i FBV-gruppen.
Om vi ser på de øvrige pasientkarakteristikaene (for utvalget over 24 år) er det en klar gradient i utdanning; det er relativt færre med lav utdanning og relativt flere med høyere utdanning i gruppen med FBV-pasienter. Det er færre som bor alene blant FBV-pasientene, mens gjennomsnittlig inntekt er omtrent lik i de to gruppene.
Når det gjelder egenskaper ved fastlegen, ser det ut for at FBV-pasientene oftere har mannlige fastleger og tilhører leger med lengre pasientlister, sammenlignet med andre pasienter. I forhold til fastlegens alder eller om fastlegen har fastlønn er det mindre forskjeller. Andelen pasienter som behandles på offentlige sykehus i 2017 er omtrent lik i de to gruppene, men det er flere som behandles hos private avtalespesialister og færre som behandles på private sykehus i FBV-gruppen.12
Fra Tabell 1 ser vi også at FBV-pasientene kommer fra kommuner som har marginalt lengre ventetid på det nærmeste offentlige sykehuset, men betydelig kortere reiseavstand i det avstanden til nærmeste FBV-leverandør er om lag en tredjedel av den tilsvarende for de som ikke fikk sin behandling i det offentlige.
Tabell 1: Deskriptiv statistikk. Utvalget består av pasienter bosatt i kommuner der fem eller flere pasienter har mottatt somatisk behandling hos en FBV-leverandør i 2018.
| Alle pasienter | Pasienter eldre enn 24 år | |||
|---|---|---|---|---|
| Ikke FBV | FBV | Ikke FBV | FBV | |
| Egenskaper ved pasienten: | ||||
| Mann | 0,522 | 0,483 | 0,521 | 0,482 |
| Alder: | ||||
| 0–9 år | 0,031 | 0 | – | – |
| 10–19 år | 0,029 | 0,012 | – | – |
| 20–29 år | 0,032 | 0,054 | 0,036 | 0,057 |
| 30–39 år | 0,082 | 0,116 | 0,090 | 0,122 |
| 40–49 år | 0,118 | 0,141 | 0,129 | 0,147 |
| 50–59 år | 0,167 | 0,186 | 0,183 | 0,194 |
| 60–69 år | 0,204 | 0,219 | 0,224 | 0,229 |
| 70–79 år | 0,212 | 0,188 | 0,232 | 0,197 |
| 80–89 år | 0,087 | 0,048 | 0,095 | 0,050 |
| 90 år eller eldre | 0,010 | 0,003 | 0,011 | 0,003 |
| Innvandrerbakgrunn | 0,218 | 0,231 | 0,206 | 0,227 |
| Samlet inntekt (10 000kr) | 51,539 | 50,405 | ||
| Høyeste fullførte utdanning: | ||||
| Grunnskole | 0,256 | 0,223 | ||
| Videregående skole | 0,410 | 0,405 | ||
| Høyere utdanning | 0,334 | 0,372 | ||
| Bor alene | 0,280 | 0,259 | ||
| Egenskaper ved fastlegen: | ||||
| Mann | 0,636 | 0,660 | 0,644 | 0,666 |
| Alder: | ||||
| Yngre enn 33 år | 0,065 | 0,059 | 0,063 | 0,058 |
| 33–54 år | 0,533 | 0,546 | 0,530 | 0,543 |
| 55 år eller eldre | 0,402 | 0,395 | 0,407 | 0,399 |
| Antall pasienter (100) | 13,438 (3,561) | 13,792 (3,933) | 13,451 (3,564) | 13,798 (3,944) |
| Fastlønn | 0,018 | 0,020 | 0,017 | 0,019 |
| Henvisning (prosentandeler) i 2017: | ||||
| Offentlige sykehus | 68,9 | 69,8 | 69,2 | 69,8 |
| Privat avtalespesialist | 7,8 | 9,9 | 7,8 | 9,8 |
| Privat sykehus | 23,2 | 20,3 | 22,9 | 20,3 |
| Egenskaper ved bostedskommunen: | ||||
| Ventetid nærmeste offentlige sykehus (100 dager) | 2,437 (1,002) | 2,499 (0,973) | 2,413 (0,989) | 2,514 (0,972) |
| Avstand til nærmeste FBV-leverandør (i km) | 68,7 (232,7) | 24,99 (79,8) | 68,3 (232,6) | 24,5 (77,1) |
| Antall observasjoner | 56 735 | 5 772 | 51 796 | 5 509 |
Metode
Noe av forskjellene vi så i Tabell 1 kan skyldes at noen pasientgrupper er overrepresentert i kommuner med relativt god tilgang til FBV-institusjoner, for eksempel at det bor flere med innvandringsbakgrunn eller med høyere utdanning i disse kommunene. For å kontrollere for denne type forhold estimerer vi regresjonsmodeller med kommunefaste effekter. Dette innebærer at vi bare benytter variasjon mellom pasienter bosatt i samme kommune (og ikke mellom kommuner). På denne måten kontrollerer vi for alle konstante forhold (både observerbare og uobserverbare), for eksempel avstand til lokalsykehuset, avstand til private avtalespesialister og kommunestørrelse.
Vi har valgt å benytte lineære sannsynlighetsmodeller, delvis på grunn av at estimatene fra disse modellene har en enkel tolkning, men også fordi det er enkelt å inkludere faste effekter i slik modeller. Siden variansen til feilleddet i lineære sannsynlighetsmodeller ikke er homogen, benyttet vi robust variansestimering. Det er også grunn til å understreke at resultatene fra disse analysene ikke kan gis en kausal fortolkning, blant annet fordi pasienter som har størst nytte at FBV kan ha selektert seg til de legene som er mest tilbøyelig til å henvise pasienter til private tilbydere.
Analyser
Resultatene fra analysene er presentert i Tabell 2. I den første kolonnen (Alle pasienter) fokuserer vi på egenskaper ved fastlegen og bostedskommunen, mens vi i den andre kolonnen ser på pasienter eldre enn 24 år. For disse pasientene inkluderer vi også sosioøkonomisk status målt som utdanningsnivå og inntekt i analysene. Koeffisientene tolkes som sannsynligheter relativt til en basisgruppe.
Tabell 2: Regresjonsanalyser. Utvalget består av pasienter fra kommuner der 5 eller flere pasienter har mottatt somatisk behandling ved en FBV-leverandør i 2018.
| Alle pasienter | Pasienter eldre enn 24 år | |
|---|---|---|
| Egenskaper ved pasienten: | ||
| Mann | -0,013*** (0,003) | -0,016*** (0,003) |
| Alder (basisgruppe: 30–39 år) | ||
| 0–9 år | -0,124*** (0,009) | – |
| 10–19 år | -0,076*** (0,010) | – |
| 20–29 år | 0,018** (0,009) | 0,017* (0,008) |
| 40–49 år | -0,013*** (0,004) | -0,016*** (0,006) |
| 50–59 år | -0,021*** (0,005) | -0,023*** (0,005) |
| 60–69 år | -0,026*** (0,007) | -0,028*** (0,005) |
| 70–79 år | -0,042*** (0,007) | -0,045*** (0,006) |
| 80–89 år | -0,072*** (0,010) | -0,073*** (0,006) |
| 90 år eller eldre | -0,099*** (0,012) | -0,097*** (0,010) |
| Innvandrerbakgrunn | -0,003 (0,003) | -0,002 (0,004) |
| Samlet inntekt (100 000 kroner) | -0,0003* (0,0001) | |
| Høyeste fullførte utdanning (basisgruppe: Grunnskole) | ||
| Videregående skole | 0,014*** (0,003) | |
| Høyere utdanning | 0,017*** (0,003) | |
| Bor alene | -0,009*** (0,003) | |
| Egenskaper ved fastlegen: | ||
| Mann | 0,005* (0,003) | 0,007* (0,003) |
| Alder (basisgruppe: yngre enn 33 år) | ||
| 33–54 år | -0,003 (0,006) | -0,005 (0,006) |
| 55 år eller eldre | -0,007 (0,006) | -0,008 (0,007) |
| Antall pasienter | 0,001** (0,000) | 0,001** (0,000) |
| Fastlønn | -0,001 (0,011) | 0,002 (0,011) |
| Henvisning i 2017 (basisgruppe: Offentlige sykehus) | ||
| Privat avtalespesialist | -0,0002* (0,0001) | -0,0002* (0,0001) |
| Privat sykehus | 0,003*** (0,001) | 0,003*** (0,001) |
| Egenskaper ved sykehus: | ||
| Ventetid nærmeste offentlige sykehus (100 dager) | 0,008 (0,007) | 0,010 (0,007) |
| Avstand til nærmeste FBV-leverandør (100 km) | 0,012*** (0,002) | 0,013*** (0,000) |
| Fast effekt | Kommune | Kommune |
| R2 | 0,058 | 0,115 |
| Andel pasienter FBV | 0,092 | 0,096 |
| Antall observasjoner | 62 507 | 58 856 |
Tall i parentes: estimerte standardavvik.
Estimatene av de pasientrelaterte forklaringsvariablene er i overensstemmelse med forskjellen vi så i den deskriptive statistikken (Tabell 1). Kvinner benytter seg oftere av FBV enn menn, ifølge vårt estimat er sannsynligheten 1,3 prosentpoeng høyere for kvinner. Siden andelen som benytter FBV er 9,2 prosent, innebærer dette at kvinner har omtrent 14,1 prosent (1,3/9,2) høyere sannsynlighet for å benytte ordningen enn menn. Alder er kategorisert i 10-års grupper, og vi sammenligner sannsynligheten for FBV med de som er 30 – 39 år. Vi ser at alle aldersgrupper, med unntak for de i alderen 20 til 29 år, har signifikant lavere sannsynlighet for å benytte seg av FBV. I kolonne 2, der vi bare inkluderer pasienter over 24 år, ser vi at det er en positiv gradient i utdanning. Sammenlignet med de som har grunnskole som høyeste fullførte utdanning, har pasienter som har fullført videregående 1,4 prosentpoeng høyere sannsynlighet, mens de som har høyere utdanning har 1,7 prosentpoeng høyere sannsynlighet for å motta behandling på en FBV-institusjon. Når vi kontrollerer for utdanning, finner vi, noe overraskende en negativ effekt av inntekt. Denne effekten er imidlertid svak; en økning i inntekt på 100 000 kroner, er forbundet med omtrent 0,03 prosentpoeng lavere sannsynlighet. Til sist ser vi at enslige (i en-persons hushold) har lavere sannsynlighet for å benytte FBV enn andre.
Når det gjelder egenskaper ved fastlegen/listen, er det først og fremst legens henvisningspraksis som påvirker sannsynligheten for om pasientene skal benytte FBV (selv om det er en svak tendens til at pasienter med mannlige leger eller pasienter på lange pasientlister oftere henvises til FBV-leverandører). Analysene viser at pasienter som tilhører lister der en relativt stor andel av pasientene mottok behandling på private sykehus i 2017, har en høyere sannsynlighet for å benytte ordningen. Denne sammenhengen synes å være relativt sterk: Om prosentandelen som mottar behandling på private sykehus øker med ti prosentpoeng er dette forbundet med en økning i sannsynligheten for å benytte FBV på tre prosentpoeng (som tilsvarer en økning på omtrent 32 prosent (3/9,2)). Det er også en svak tendens til at pasienter på lister der mange benyttet private avtalespesialister i 2017 har lavere sannsynlighet for å benytte FBV.
Ventetiden på nærmeste offentlige sykehus har ingen signifikant sammenheng med sannsynligheten for å benytte FBV. En mulig forklaring på dette kan være at variasjonen i ventetid er liten siden vi estimerer regresjonsmodeller med kommunefaste effekter. Avstand til nærmeste FBV-institusjon har som forventet en sterk sammenheng med sannsynligheten for at pasientene skal velge FBV.
Diskusjon
Ordningen med fritt behandlingsvalg er politisk omstridt. Ett av argumentene motstanderne av ordningen framfører er at ordningen vil forsterke ulikheten i helsesektoren, altså at personer med høyere sosioøkonomisk status vil bruke FBV-ordningen mest. Våre resultater tyder på at dette er tilfelle da vi finner at personer med høyere utdanning har en høyere sannsynlighet for å benytte en FBV-leverandør. Når det gjelder inntekt derimot finner vi noe overraskende en svak negativ effekt på sannsynligheten for å benytte en FBV-leverandør.
En mulig forklaring på at personer med høyere utdanning bruker ordningen med fritt behandlingsvalg mest er at ordningen er kompleks og at viktig informasjon er vanskelig tilgjengelig. Evalueringen av fritt behandlingsvalg finner at potensielle brukere av FBV ikke vet om retten til FBV eller Helsenorges «Velg Behandlingssted», og at det å manøvrere seg til ønsket behandlingssted er avhengig av kunnskap, erfaring, tekniske ferdigheter, mentalt overskudd og støtte, se for eksempel (Holter, 2021). Dette bekrefter bildet av FBV som en ordning som er tilgjengelig for noen og ikke andre. Også erfaringer fra tilsvarende reformer i Danmark (Simonsen mfl., 2020) og England (Beckert og Kelly, 2021) bekrefter at det å inkludere en kompleks reform i et allerede komplekst helsesystem innebærer en risiko for at reformen bidrar til økt ulikhet i bruk av helsetjenester. Sett i lys av dette er det ikke overraskende at vi finner at en positiv gradient i utdanning. Kompleksiteten i ordningen er trolig også en viktig grunn til at fastlegens henvisningspraksis er en viktig forklaringsfaktor for bruk av fritt behandlingsvalginstitusjoner, samt at ordningen er lite brukt.
De fleste pasientene som inngår i denne analysen venter på poliklinisk utredning, jf. Tabell A1. Vi har ikke analysert hva som skjer med pasienten etter at de er ferdig utredet dersom det er behov for videre oppfølgning i spesialisthelsetjenesten– altså om de mottar videre behandling hos en offentlig eller privat tilbyder. Dersom det skulle vise seg at de fleste pasientene som har behov for videre sykehusoppfølgning ender opp med å bli behandlet i det offentlige vil vi tro at ordningen med fritt behandlingsvalg i mindre grad bidrar til en sosioøkonomisk gradient i helse.
Referanser
- Arbeiderpartiet (2021). Partiprogram 2021–2025.
- Beckert, W. og E. Kelly (2021). Divided by choice? For-profit providers, patient choice and mechanisms of patient sorting in the English National Health Service. Health Economics 30 (4), 820–839.
- Beckert, W., M. Christensen og K. Collyer (2012). Choice of NHS-funded hospital services in England. The Economic Journal 122 (560), 400–417.
- Beukers, P. D. C., R. G. M. Kemp og M. Varkevisser (2014). Patient hospital choice for hip replacement: empirical evidence from the Netherlands. European Journal of Health Economics 15 (9), 927–936.
- Birk, H. O. og L. O. Henriksen (2012). Which factors decided general practitioners choice of hospital on behalf of their patients in an area with free choice of public hospital? A questionnaire study. BMC Health Services Research 12 (1), 126.
- Burge, P., N. Devlin, J. Appleby, C. Rohr og J. Grant (2004). Do patients always prefer quicker treatment? A discrete choice analysis of patients’ stated preferences in the London Patient Choice Project. Applied Health Economics and Health Policy 3 (4), 183–194.
- Dawson, D., R. Jacobs, S. Martin og P. Smith (2006). The impact of patient choice and waiting time on the demand for health care: results from the London Patient Choice project. Applied Economics 38 (12), 1363–1370.
- HELFO (2021). Fritt behandlingsvalg (FBV) – generell informasjon. https://www.helfo.no/fritt-behandlingsvalg/fritt-behandlingsvalg-generell-informasjon, besøkt 26.04.2021.
- Helse- og omsorgsdepartementet (2015). Forskrift om private virksomheters adgang til å yte spesialisthelsetjenester mot betaling fra staten.
- Helsedirektoratet (2019). Fritt behandlingsvalg. Årsrapport 2018.
- Helsedirektoratet (2021a). DRG-systemet. https://www.helsedirektoratet.no/tema/finansiering/innsatsstyrt-finansiering-og-drg-systemet/drg-systemet, besøkt 27.05.2021.
- Helsedirektoratet (2021b). Fritt behandlingsvalg. Årsrapport 2020.
- Holter, M. T. S. (2021). Et fritt behandlingsvalg? Betingelser for og betydningen av valgfrihet i spesialisthelsetjenesten. Nytt Norsk Tidsskrift 38 (4), 298–307.
- Høyre (2021). Partiprogram.
- Magnussen, J. (2014). Vil Fritt behandlingsvalg gi «pasientenes helsetjeneste»? Dagens Medisin, 30. september.
- Melhuus, S. H. (2016). Helse for alle uansett? Om ulikhet i spesialisthelsetjenesten. Agenda. https://www.tankesmienagenda.no/post/helse-for-alle-uansett/details.
- Prop. 1 S (2019–2020). For budsjettåret 2020 under Helse- og omsorgsdepartementet.
- Rønningen, L. og B. S. Frisvold (2017). Status for Fritt behandlingsvalg. Rapport nr. IS-2681, Helsedirektoratet.
- Senterpartiet (2021). Stortingsprogram 2021–2025.
- Simonsen, N. F., A. S. Oxholm, S. R. Kristensen og L. Siciliani (2020). What explains differences in waiting times for health care across socioeconomic status? Health Economics 29 (12), 1764–1785.
- Sivey, P. (2012). The effect of waiting time and distance on hospital choice for English cataract patients. Health Economics 21 (4), 444–456.
Vedlegg
Tabell A1: Oversikt over DRGer som inngår i analysene.
| FBV | Ikke FBV | |
|---|---|---|
| 162O: Inguinal og femoral brokkoperasjon, dagkirurgisk behandling | 153 | 1 325 |
| 225O: Operasjoner på ankel og fot, dagkirurgisk behandling | 107 | 626 |
| 229O: Operasjon på håndledd/hånd, dagkirurgisk behandling | 60 | 1 044 |
| 343O: Omskjæring, dagkirurgisk behandling | 107 | 1 175 |
| 356O: Rekonstruktive gynekologiske inngrep, dagkirurgisk behandling | 80 | 25 |
| 6O: Operasjoner ved karpaltunnelsyndrom, dagkirurgisk behandling | 108 | 1 409 |
| 710O: Koloskopi | 1 276 | 15 257 |
| 711O: Poliklinisk endoskopi av øvre magetarmkanal | 1 107 | 10 450 |
| 720O: Kombinert gastrointestinal endoskopi | 31 | 44 |
| 877O: Andre polikliniske kontakter for gjennomføring av middels omfattende prosedyrer | 49 | 34 |
| 8O: Perifere, hjerne- og andre nerveoperasjoner, dagkirurgisk behandling | 41 | 39 |
| 904O: Poliklinisk konsultasjon vedr. andre sykdommer i nedre luftveier/lunge | 87 | 1 89 |
| 905B: Poliklinisk konsultasjoner ved hypertensjon | 366 | 3 516 |
| 905C: Poliklinisk konsultasjon vedr. angina pectoris og iskemisk hjertesykdom | 381 | 4 652 |
| 905O: Poliklinisk konsultasjon vedr. andre kretsløpssykdommer | 1 891 | 15 850 |
| 5 772 | 56 735 |
Fotnoter:
- Dette arbeidet inngår i evalueringen av fritt behandlingsvalg (prosjektnummer 272666) og er finansiert av Norges forskningsråd. Kaarbøe er også tilknyttet HELED, UiO. ↩︎
- Vi vil takke tidsskriftets redaktør Lars-Erik Borge og en anonym konsulent for gode innspill på et tidligere utkast. ↩︎
- Se eksempelvis (Burge mfl., 2004; Dawson mfl., 2006; Beckert mfl., 2012; Birk og Henriksen, 2012; Sivey, 2012; Beukers mfl., 2014). ↩︎
- KUHR (Kontroll og utbetaling av helserefusjoner) er et system som håndterer refusjonskrav fra behandlere og helseinstitusjoner til staten (HELFO). Systemet eies av Helsedirektoratet. ↩︎
- For somatikk kan søkes godkjenning for utvalgte spesialisthelsetjenester innen hjerte og kar, gynekologi, øye, ortopedi, fordøyelsesmedisin og urologi. ↩︎
- Diagnose-Relaterte Grupper, DRG, er et system for klassifisering av behandling i sykehus, hvor det er laget ca. 900 grupper av behandlinger, som gruppevis forventes å kreve tilsvarende mengde ressurser (Helsedirektoratet, 2021a). ↩︎
- De private spesialistene blir ikke refundert på bakgrunn av DRG systemet, men takster i KUHR. ↩︎
- En oversikt over alle utredninger og dagkirurgiske behandlinger som inngår i analysen er gjengitt i Tabell A1 i vedlegget. Fra Tabell A1 følger det at de fleste pasientene venter på polikliniske utredninger. ↩︎
- Vi har bare informasjon om pasientenes bostedskommune og ikke bostedsadressens postnummer. ↩︎
- Vi har også beregnet ekstra reiseavstand fra nærmeste FBV-leverandør til nærmeste offentlig sykehus. De to tilgjengelighetsmålene gir tilnærmet samme resultat i analysene. ↩︎
- Dette eksklusjonskriteriet er naturligvis noe tilfeldig valgt, og vi har derfor gjort sensitivitetsanalyser der vi har forsøkt ulike kriterier (fra 0–10 pasienter), andel pasienter i kommunen som har brukt FBV (1 prosent og 2,5 prosent), og bare å inkludere pasienter bosatt i Helse Sør-Øst. Det synes ikke som resultatene er sensitive til dette valget. ↩︎
- På grunn at underrapportering av aktivitetsdata til NPR blant FBV-leverandørene før 2018 har vi valgt å ikke lage en egen kategori for disse, (Rønningen og Frisvold, 2017). ↩︎

